تشخیص بیماری های پوستی در دوران بارداری برای پزشک مهم است، زیرا عوارض قابل توجهی برای مادران باردار دارند و در برخی موارد خطری برای جنین ایجاد می کنند. این بیماری ها شامل پمفیگوئید حاملگی، فوران چندشکلی حاملگی، کلستاز داخل کبدی حاملگی و فوران آتوپیک حاملگی است. این بررسی پاتوژنز، اهمیت بالینی و مدیریت درماتوزهای بارداری را مورد بحث قرار می دهد.
بیماری های پوستی در دوران بارداری سه دسته هستند. اول، تعدادی از بیماری های پوستی در دوران بارداری خوش خیم هستند و می توانند به دلیل تغییرات طبیعی فیزیولوژیکی/هورمونی در دوران بارداری رخ دهند. دوم، بیماری های پوستی از قبل موجود می توانند علائم شعله ور شدن (یا سکون) در دوران بارداری به دلیل تغییرات ایمنی-هورمونی را نشان دهند، و سوم، چندین درماتوز خاص بارداری ممکن است رخ دهد.
درماتوزهای خاص حاملگی نشان دهنده گروهی از بیماری های پوستی در دوران بارداری خارش دار هستند که منحصر به دوران بارداری هستند. با توجه به اتیوپاتوژنز کاملاً مشخص نشده، نادر بودن این بیماری ها و همپوشانی بالینی بین آنها، بحث در مورد چگونگی طبقه بندی بیماری های خاص وجود دارد.
ما در این مقاله با 4 تا از بیماری های مزمن پوست در بارداری می پردازیم در مقالات بعدی سایر بیماری های پوستی را مورد بررسی قرار می دهیم.
داشتن تناسب اندام در دوران بارداری چگونه ممکن است.
بیماری های پوستی در دوران بارداری
بیماری های پوستی در دوران بارداری، پمفیگوئید (PG)
PG یک اختلال پوستی خودایمنی نادر و شدیداً خارش دار است که فقط در ارتباط با بارداری رخ می دهد. از نظر ویژگی های بالینی و ایمونولوژیک شبیه به گروه پمفیگوئید اختلالات پوستی تاول دار خودایمنی است.
به دلیل مورفولوژی مشابه تاول ها، PG قبلاً حاملگی هرپس نامیده می شد. این نام تغییر کرد زیرا نشان داده شد که PG به هیچ گونه عفونت قبلی یا ویروس فعال هرپس مرتبط نیست.
این بیماری که یکی از مهم ترین بیماری های پوستی در دوران بارداری است معمولاً در سه ماهه دوم یا سوم بارداری ظاهر می شود. اما مواردی نیز در سه ماهه اول و دوره پس از زایمان گزارش شده است. بروز تقریباً 1 در 60000 بین باردار است و این بیماری در سراسر جهان توزیع دارد. پاتوژنز هنوز به طور کامل مشخص نشده است، اما ارتباط با هاپلوتیپ های HLA-DR3 در 61-80٪ بیماران و HLA-DR4 در 52-53٪ از بیماران مشخص شده است.
در PG اولین پاسخ ایمنی در جفت قرار دارد. آنتی بادی های IgG تثبیت کننده مکمل در گردش ایجاد می شوند که با اپیتلیوم آمنیوتیک بافت های جفت و غشای پایه پوست واکنش نشان می دهند. پاسخ خودایمنی در پوست شامل رسوب کمپلکس های ایمنی، فعال شدن کمپلمان، جذب شیمیایی پی در پی ائوزینوفیل ها و دگرانولاسیون است که منجر به آسیب بافتی و تشکیل تاول می شود.
عامل زمینهای که این فرآیند را آغاز میکند نامشخص است، اما یک نظریه می گوید که یک پاسخ آلوژنیک یا خودایمنی به بیان غیر طبیعی محصول MHC کلاس TI در جفت است این اصلی ترین ذلیل برای ایجاد این نوع از بیماری های پوستی در دوران بارداری است.
همچنین گزارش شده است که PG در طول قاعدگی یا پس از تجویز داروهای ضد بارداری خوراکی پس از زایمان تشدید می شود. این مشاهدات نشان می دهد که تغییرات در هورمون های جنسی ممکن است در پاتوژنز PG نقش داشته باشد اگرچه این با برخی از مطالعات مطابقت ندارد.
علت و درمان جوش های صورت در بارداری
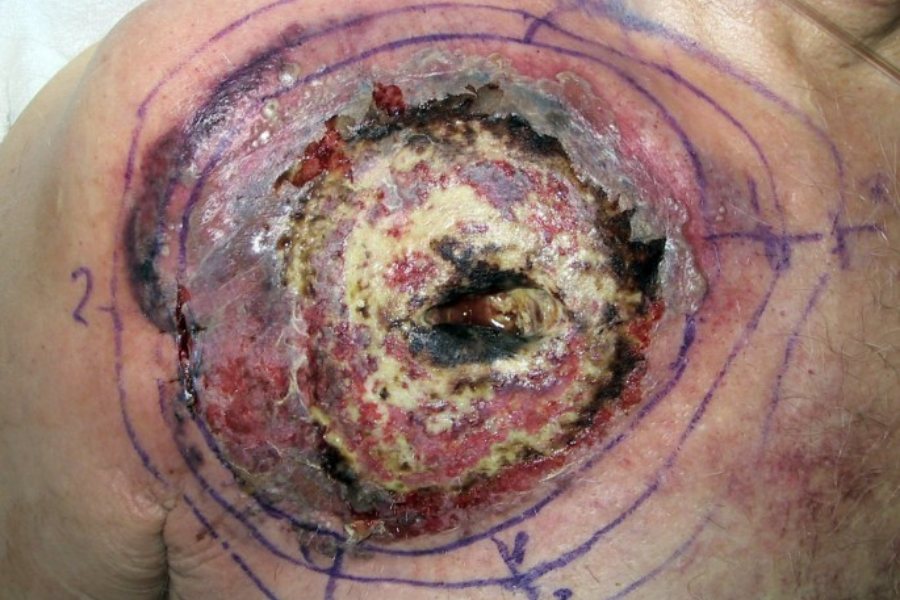
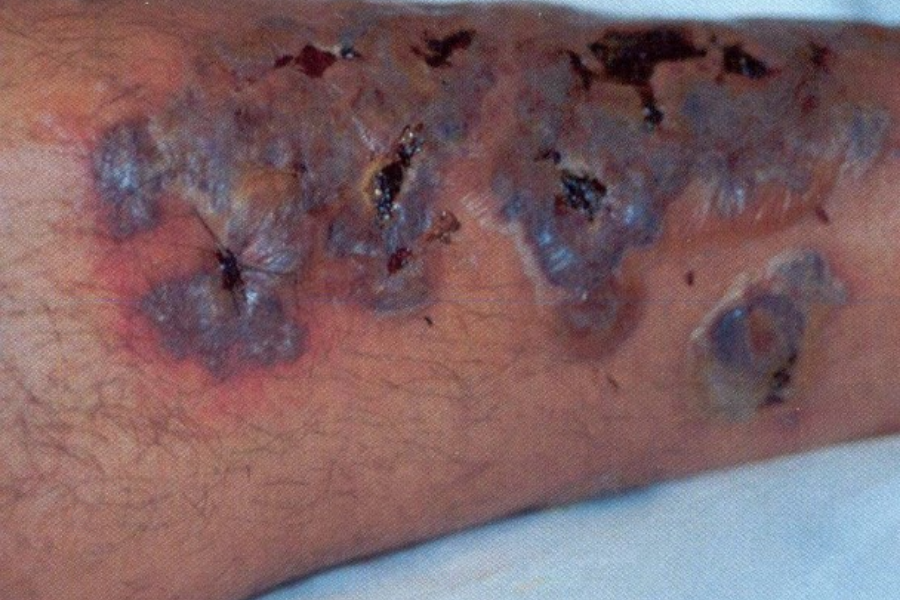
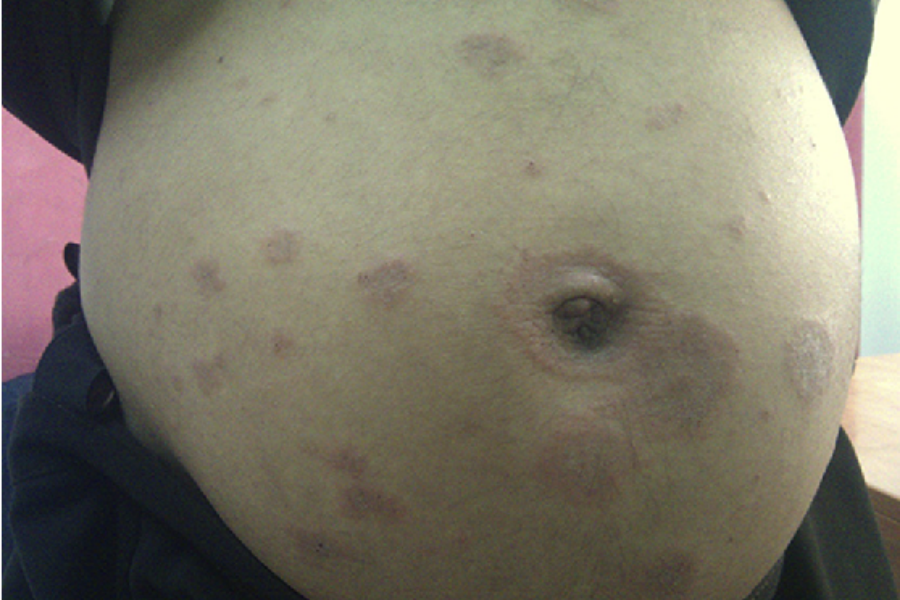
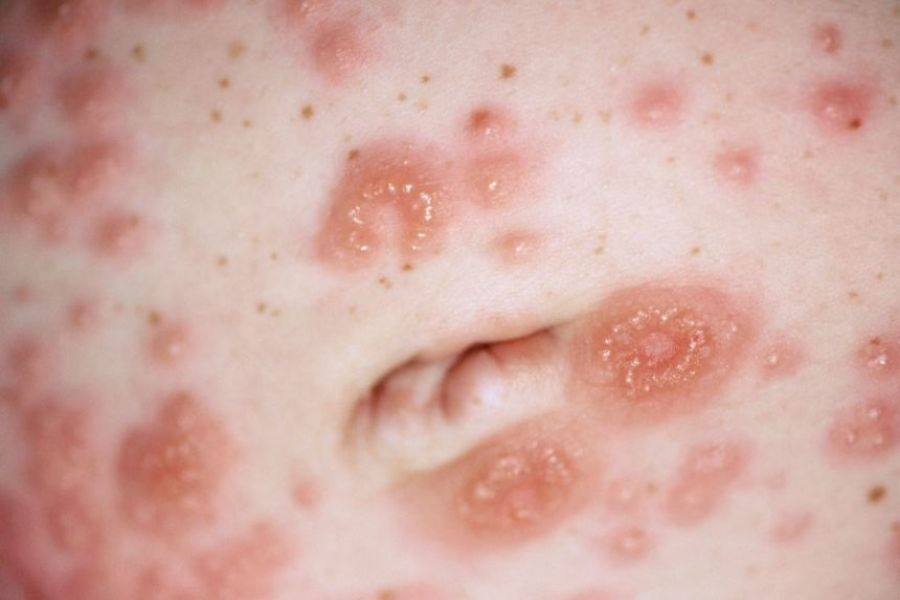
بیماری های پوستی در دوران بارداری، پمفیگوئید در ابتدا با پاپول های کهیر خارش دار و پلاک های حلقوی و به دنبال آن وزیکول ها و در نهایت تاول های تنش بزرگ در زمینه اریتماتوز ظاهر می شود. شایع ترین محل فوران ناحیه پریومبیلیکال است. در 90 درصد موارد، بعداً به بقیه قسمتهای شکم و در برخی موارد حتی به رانها، کف دستها و پاها گسترش مییابد.
در ماه آخر بارداری، بیمار بهبودی را تجربه می کند که مانند همه بیماری های پوستی در دوران بارداری معمولاً بلافاصله پس از زایمان عود می کند. فعالیت PG کاهش می یابد و اغلب در ماه های اول پس از زایمان ناپدید می شود، اما اغلب در بارداری های بعدی باز می گردد. این بیماری خود محدود شونده است و اکثر بیماران طی هفته ها تا ماه ها پس از زایمان، حتی بدون درمان، بهبودی خود به خود درمان می شوند.
تشخیص این نوع از بیماری های پوستی در دوران بارداری به ارزیابی بالینی، یافته های بافت شناسی و ایمونوفلورسانس مستقیم صورت می گیرد. تصویر هیستولوژیک کلاسیک ضایعات کهیر با انفیلتراسیون ائوزینوفیل لنفوهیستیوسیتیک سطحی و عمیق اطراف عروقی را نشان می دهد.
درمان کورتیکواستروئیدهای خوراکی با دوز روزانه mg/kg 0.5 است که به تدریج بسته به فعالیت بیماری به دوز نگهدارنده کاهش می یابد. برای بیماری خفیف استفاده از استروئیدهای موضعی کلاس III یا IV می تواند کافی باشد. اگر درمان موضعی و خوراکی کورتیکواستروئید کافی نباشد، سرکوبکنندههای ایمنی سیستمیک مانند سیکلوسپورین A، داپسون، آزاتیوپرین یا متوترکسات (پس از زایمان) ممکن است برای این نوع از بیماری های پوستی در دوران بارداری مفید باشند.
PG با خطرات متعددی برای جنین همراه است. به دلیل انتقال غیرفعال آنتی بادی های IgG1 از مادر به جنین، تقریباً 10 درصد از نوزادان یک تصویر بالینی خفیف متشکل از ضایعات پوستی کهیر مانند یا تاولی ایجاد می کنند. همچنین خطر تولد زودرس و نوزادان کوچک برای سن حاملگی وجود دارد.
برخی معتقدند که استفاده سیستمیک از کورتیکواستروئیدها در دوران بارداری ممکن است خطر ابتلا به ناهنجاری های جنینی را افزایش دهد، اما این احتمالاً به جای استفاده سیستمیک از کورتیکواستروئیدها با فعالیت بیماری مرتبط است.
خطرات جنینی به ویژه مربوط به شروع PG در سه ماهه اول یا دوم است. به نظر نمیرسد وجود تاولها و/یا درمان سیستمیک پردنیزولون بر پیامدهای بارداری در زنان مبتلا به PG تأثیر بگذارد یا آن را بدتر کند. با این حال، عوارض جانبی کورتیکواستروئیدهای موضعی و سیستمیک در مادر باید تحت نظر باشد. همچنین، مسمومیت در مادر و خطر زایمان زودرس و نوزادان کوچک برای سن حاملگی مرتبط با سیکلوسپورین A باید به دقت بررسی شود.
آزاتیوپرین را می توان در دوران بارداری استفاده کرد اما مسمومیت مربوط به مادر باید کنترل شود. مصرف متوترکسات در دوران بارداری منع مصرف دارد.
PG اغلب در ارتباط با سایر بیماری های پوستی در دوران بارداری خودایمنی مانند بیماری گریوز، تیروئیدیت و کم خونی خطرناک یافت می شود. این را می توان تا حدی با حضور HLA-DR3 و DR4 در هر دو بیماری PG و این بیماری های خود ایمنی توضیح داد.
بهترین روش مراقبت از پوست در دوران بارداری
فوران چند شکلی بارداری (PEP)
PEP (که قبلاً پاپولها و پلاکهای کهیر حاملگی نامیده میشد، یکی از بیماری های پوستی در دوران بارداری، التهابی خوشخیم و خود محدود شونده است که معمولاً در سه ماهه سوم بارداری یا بلافاصله در دوره پس از زایمان بر روی اولیا تأثیر میگذارد. در حاملگی های بعدی به ندرت عود می کند. این شایع ترین از بیماری های پوستی در دوران بارداری است که نسبت آن 1 در 160 نفر باردار است.
علیرغم فراوانی نسبتاً بالای PEP، اطلاعات کمی در مورد علت آن وجود دارد. پیشنهاد میشود که تغییرات در هورمونهای جنسی و پاسخهای ایمونولوژیک به اتساع شکم ممکن است باعث تحریک PEP شود، اما هیچکدام از این نظریهها اثبات نشدهاند.
دلیل این بیماری که شایع ترین نوع از بیماری های پوستی در دوران بارداری است هنوز ناشناخته است و به اندازه کافی روشن نشده است. تئوری اتساع نشان می دهد که اتساع بیش از حد دیواره شکم باعث آسیب بعدی به بافت همبند می شود که باعث ایجاد یک پاسخ التهابی می شود.
مطالعه روی 200 بیمار کاهش معنیدار آماری در کورتیزول سرم را در بین بیماران مبتلا به PEP در مقایسه با گروه سالم نشان داد، اما ارتباط این موضوع هنوز مشخص نیست. نظریه دیگری نشان می دهد که PEP ممکن است به آتوپی مرتبط باشد، پس از مطالعه 181 بیمار مبتلا به PEP فراوانی آتوپی را در بین 55٪ از بیماران نشان داد.
تاکنون امکان یافتن شواهدی مبنی بر کمپلکسهای ایمنی در گردش یا ارتباط HLA خاص برای PEP وجود نداشته است، بنابراین مکانیسمهای بیماریزایی این بیماری مانند تعداد زیادی از بیماری های پوستی در دوران بارداری ناشناخته باقی ماندهاند.
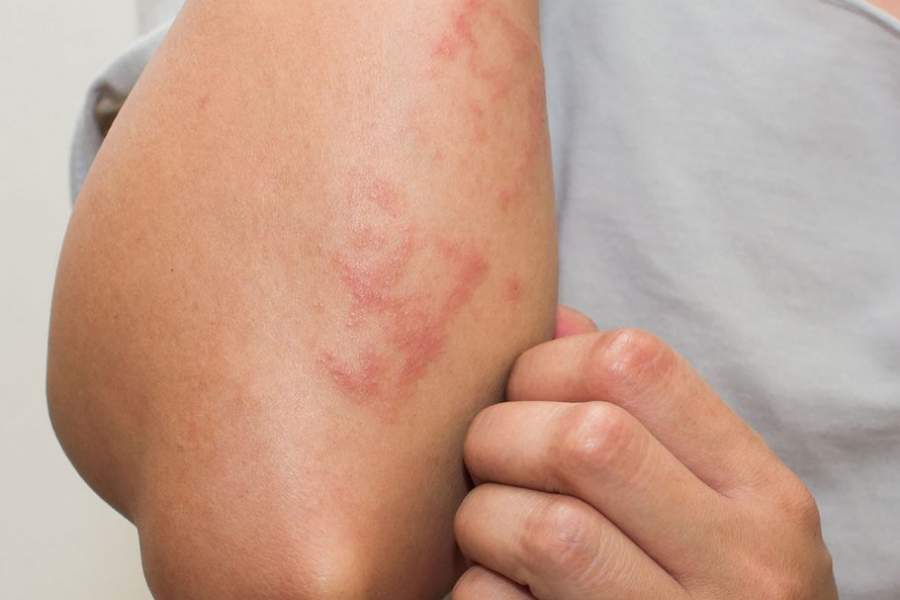
محل شروع علائم معمولاً شکم است، اغلب در داخل striae distensae و با یک بثورات کهیر خارش شدید همراه با پاپول های اریتماتوز، ادماتوز و پلاک ها همراه است. این بیماری به سایر نقاط بدن مانند پروگزیمال ران، باسن و پشت سرایت می کند. به ندرت این بیماری به طور ایده آل گسترش می یابد که بازوها و پاها را درگیر می کند. مورفولوژی در حالی که بیماری پیشرفت می کند تغییر می کند و ویژگی های چندشکلی مانند پاپولووزیکول ها و اریتم ایجاد می کند.
هیچ آزمایشی وجود ندارد که به طور قطع تعیین کند که آیا یک زن PEP دارد یا خیر این یکی از ویژگی های خاص این نوع از بیماری های پوستی در دوران بارداری است. DIF و ایمونوفلورسانس غیر مستقیم در PEP منفی است. هیستوپاتولوژی بسته به مرحله بیماری متفاوت است.
تشخیص بر اساس تصویر بالینی، با مشخصات ذکر شده در بالا، و بیوپسی نشان دهنده ادم پوستی، ارتشاح لنفوهیستیوسیتیک دور عروقی سطحی تا میانی پوستی متشکل از ائوزینوفیل ها، سلول های T-helper و ماکروفاژها است. در مرحله بعدی بیوپسی تغییرات اپیدرمی از جمله هایپر و پاراکراتوزی را نشان می دهد.
به منظور کنترل خارش و پیشرفت بثورات پوستی، معمولاً استفاده از کورتیکواستروئیدهای موضعی با یا بدون آنتی هیستامین های خوراکی کافی است، اما در موارد شدید ممکن است درمان کوتاه مدت با کورتیکواستروئیدهای سیستمیک ضروری باشد. این بیماری مانند سایر بیماری های پوستی در دوران بارداری خود محدود شونده است و ضایعات معمولاً ظرف چند هفته پس از تولد برطرف میشوند، بدون تغییر رنگدانهای پس از التهاب یا اسکار.
PEP با تظاهرات پوستی یا خطری برای نوزاد یا جنین همراه نیست. عوارض جانبی کورتیکواستروئیدهای موضعی و سیستمیک برای مادر باید تحت نظر باشد. همه آنتی هیستامین ها در دوران بارداری تایید نمی شوند. ستیریزین، لوراتادین و فکسوفنادین باید ترجیح داده شوند.
تشخیص سرطان سینه در زنان باردار
کلستاز داخل کبدی بارداری (ICP)
ICP که به عنوان خارش بارداری نیز شناخته می شود یکی از بیماری های پوستی در دوران بارداری استو. این بیماری یک اختلال کبدی است که با خارش شدید و ضایعات پوستی ثانویه در سه ماهه سوم بارداری مشخص می شود. علائم از شکل برگشت پذیر کلستاز تحریک شده هورمونی ایجاد می شود که معمولاً در افراد مستعد ژنتیکی ایجاد می شود.
ICP یک درماتوز اولیه نیست، اما به دلیل ارتباط آن با خطرات جنینی و علائم پوستی، به عنوان یک درماتوز خاص بارداری در نظر گرفته می شود. شیوع ICP حدود 1٪ است اما یک الگوی جغرافیایی شیوع بالاتر را در اسکاندیناوی و آفریقای جنوبی را نشان می دهد.
دلیل ایجاد این نوع از بیماری های پوستی در دوران بارداری چند عاملی است که شامل تعامل بین تغییرات هورمونی (که عامل اصلی است)، استعداد ژنتیکی و عوامل برون زا است. عوامل برون زا شامل عوامل محیطی مانند تنوع فصلی و عوامل غذایی مانند کاهش سطح سلنیوم است. نقش عوامل برونزا هنوز مورد بحث است.
ICP با خارش شدید بدون ضایعات پوستی اولیه با یا بدون زردی مشخص می شود که در 0.02-2.4٪ زنان باردار مشاهده می شود . خارش در این نوع بیماری های پوستی در دوران بارداری معمولاً از کف دست و پا شروع می شود و بعداً عمومیت می یابد. ضایعات ثانویه بعدی مانند بریدگی ها، علائم خراش و گره های خارش ممکن است در نتیجه خراش ایجاد شوند.
این بیماری معمولا ساق پا و بازوها را درگیر می کند. علائم این نوع بیماری های پوستی در دوران بارداری معمولاً 1-2 روز پس از زایمان ناپدید می شوند، اما در برخی موارد می توانند برای 1-2 هفته باقی بمانند. خطر عود ICP در بارداری های بعدی (50 تا 70 درصد) و با استفاده از داروهای ضد بارداری خوراکی وجود دارد.
علائم بارز برای تشخیص ICP خارش عمومی و افزایش سطح اسید صفراوی سرم و آمینوترانسفرازها است.
هدف درمان این نوع بیماری های پوستی در دوران بارداری کاهش سطح اسید صفراوی سرم و کاهش خارش است. اسید اورسودوکسی کولیک می تواند برای کاهش شدت خارش استفاده شود و نشان داده است که نتیجه مطلوب تری برای بارداری و عدم وجود عوارض جانبی دارد.
درمانهایی با کلستیرامین، آنتیهیستامینها و کورتیکواستروئیدهای خوراکی آزمایش شدهاند، اما هیچکدام با شواهد فعلی تأیید نشدهاند یا ممکن است اثرات نامطلوبی داشته باشند. فتوتراپی با UVB را می توان در موارد مقاوم به درمان استفاده کرد.
ICP با خطرات جنینی مرتبط است، شایع ترین آنها زایمان زودرس (20-60٪) و پس از آن ناراحتی جنین داخل رحمی (20-30٪) و مرده زایی (1-2٪) است. در نوع شدید و طولانی مدت این نوع از بیماری های پوستی در دوران بارداری ، کلستاز ممکن است باعث کمبود ویتامین K و انعقاد در بیماران و فرزندانشان شود . این خطرات لزوم پیگیری دقیق آنها را در دوران بارداری و بعد از آن ضروری می کند.
قرص های ضد بارداری چگونه کار می کنند؟
فوران آتوپیک بارداری (AEP)
AEP که یکی از بیماری های پوستی در دوران بارداری است جزوه گروه بیماری های پوستی در دوران بارداری، خارش دار خوش خیم است که با ضایعات اگزماتو یا پاپولار در بیماران با سابقه یا مستعد ابتلا به درماتیت آتوپیک یا با شروع جدید درماتیت آتوپیک در دوران بارداری مشخص می شود. اصطلاح AEP گروه ناهمگنی از شرایط خارش دار در دوران بارداری را پوشش می دهد که به عنوان خارش حاملگی، فولیکولیت خارش دار بارداری و اگزما در بارداری نیز شناخته می شود.
AEP شایع ترین علت خارش در دوران بارداری است با شیوع 5-20٪. AEP شامل دو گروه از بیماران است، یکی که در دوران بارداری یا برای اولین بار یا پس از بهبودی طولانی تغییرات پوستی آتوپیک را تجربه می کنند و دوم، بیمارانی که از تشدید درماتیت آتوپیک از قبل موجود رنج می برند. مطالعه ای روی 505 زن نشان داد که 80 درصد آنها برای اولین بار تغییرات پوستی را تجربه کردند.
علائم معمولاً در اوایل سه ماهه اول یا دوم شروع می شود و به طور معمول در حاملگی های بعدی به دلیل پس زمینه آتوپیک تکرار می شود. بسیاری از زنان مبتلا به AEP دارای IgE سرم بالا، تست آلرژی مثبت برای آلرژن های موجود در هوا و سابقه خانوادگی بیماری های آتوپیک هستند.
تصور می شود که پاتوژنز AEP، این نوع بیماری های پوستی در دوران بارداری، شروع دیرهنگام علائم ناشی از تغییرات ایمونولوژیکی خاص بارداری است. در دوران بارداری، زنان دارای الگوی تغییر یافته سلولهای T-helper (Th) با کاهش تولید سیتوکینهای Th1 (IL-2، اینترفرون گاما و IL-12) هستند. تصور می شود که Th2 مسئول تغییرات پوستی دیده شده در زنان باردار باشد.
ویژگی های بالینی این نوع از بیماری های پوستی در دوران بارداری عبارتند از خارش، ضایعات، برآمدگی های خارش و ضایعات پوستی شبیه اگزما. دو سوم از بیماران مبتلا به این بیماری پوستی با تغییرات اگزمای گسترده ای که بر روی نقاط آتوپیک معمولی مانند صورت، گردن و سطوح خم کننده اندام ها تأثیر می گذارد، مراجعه می کنند، در حالی که یک سوم دارای پاپول های خارش دار کوچک و اریتماتوز در تنه و اندام ها هستند. خاراندن باعث خراش می شود و ممکن است منجر به عفونت های ثانویه پوست شود.
این بیماری مثل بیشتر بیماری های پوستی در دوران بارداری معمولا بعد از بارداری از بین می رود.
تشخیص بیشتر بر اساس ویژگی های بالینی است. هیچ یافته پاتگنومونیک خاص برای AEP وجود ندارد، اما آزمایشات آزمایشگاهی ممکن است سطوح IgE سرمی را در 20 تا 70 درصد نشان دهد.
استراتژی درمان بستگی به شدت بیماری های پوستی در دوران بارداری دارد. درمان این بیماری، کورتیکواستروئیدهای موضعی کلاس III یا IV است. این معمولاً کافی است، اما در موارد شدید ممکن است به کورتیکواستروئیدهای سیستمیک یا آنتی هیستامین ها نیاز باشد. فتوتراپی UVB برای موارد سرکش استفاده می شود. در صورت عفونت باکتریایی ثانویه با استرپتوکوک یا استافیلوکوک همولیتیک، درمان با آنتی بیوتیک ضروری است.
AEP با خطرات جنینی همراه نیست، به جز خطر نامشخص ابتلای کودک به درماتیت آتوپیک.
تمام چیزی که باید در مورد ماه آخر بارداری بدانید.
کلام آخر
بیماری های پوستی در دوران بارداری شایع هستند و معمولاً خوش خیم و خود محدود شونده هستند. با این حال، در برخی موارد، بیماری های پوستی در دوران بارداری خاص هستند. اینها گروه نادری از درماتوزهای التهابی را تشکیل میدهند که به طور خاص مربوط به بارداری و یا دوره بلافاصله پس از زایمان است که میتواند با پیامدهای شدید جنین مانند پریشانی جنین، مردهزایی و زایمان زودرس همراه باشد.
خارش نشانه اصلی بیماری های پوستی در دوران بارداری است. تغییرات پوستی از نظر مورفولوژی، مکان و زمان شروع متفاوت است، اما همچنان شباهت های زیادی بین بیماری های پوستی در دوران بارداری وجود دارد. برای چشمهای آموزشدیده ممکن است جدا کردن تشخیصهای مختلف تنها با استفاده از ویژگیهای بالینی دشوار باشد.
ایمونوفلورسانس مستقیم، هیستوپاتولوژی و تجزیه و تحلیل خون به عنوان ابزار تشخیصی مکمل برای تشخیص صحیح تر بیماری های پوستی در دوران بارداری استفاده می شود. فقط برای تست های آزمایشگاهی PG و ICP می تواند تشخیص بالینی را ثابت کند. بنابراین، برای پزشک مهم است که تاریخچه پزشکی، معیارهای مورفولوژیک و هیستوپاتولوژی ضایعات را برای تشخیص صحیح ترکیب کند.
خطرات جنینی فقط با PG و ICP همراه بوده است، اما با همپوشانی علائم بین بیماری ها هرگز نباید از خارش در بارداری غافل شد. مدیریت بین رشته ای شامل متخصصان پوست، اطفال، متخصصین زنان و زایمان و متخصصین گوارش برای به دست آوردن نتیجه بهتر برای مادر و جنین الزامی است.